各縣(市、區(qū))醫(yī)療保障局、廣安經(jīng)開區(qū)醫(yī)保經(jīng)辦機構(gòu)��,市醫(yī)療保險服務(wù)中心��、局屬各科室���;各DRG試點醫(yī)療機構(gòu):
???? 《廣安市基本醫(yī)療保險病組點數(shù)法付費業(yè)務(wù)經(jīng)辦規(guī)程》和《廣安市基本醫(yī)療保險病組點數(shù)法付費特病單議規(guī)程》已經(jīng)研究通過�,現(xiàn)印發(fā)給你們��,請認真遵照執(zhí)行�����。
廣安市醫(yī)療保障局
2022年8月15日
廣安市基本醫(yī)療保險病組點數(shù)法付費
業(yè)務(wù)經(jīng)辦規(guī)程
為規(guī)范廣安市基本醫(yī)療保險病組點數(shù)法付費相關(guān)流程���,結(jié)合我市實際情況,特制定本業(yè)務(wù)經(jīng)辦規(guī)程����。
一、適用范圍
我市城鎮(zhèn)職工基本醫(yī)療保險和城鄉(xiāng)居民基本醫(yī)療保險參保人員在市內(nèi)DRG試點醫(yī)療機構(gòu)(以下簡稱試點醫(yī)療機構(gòu))中發(fā)生的普通住院費用結(jié)算適用本業(yè)務(wù)經(jīng)辦規(guī)程���。
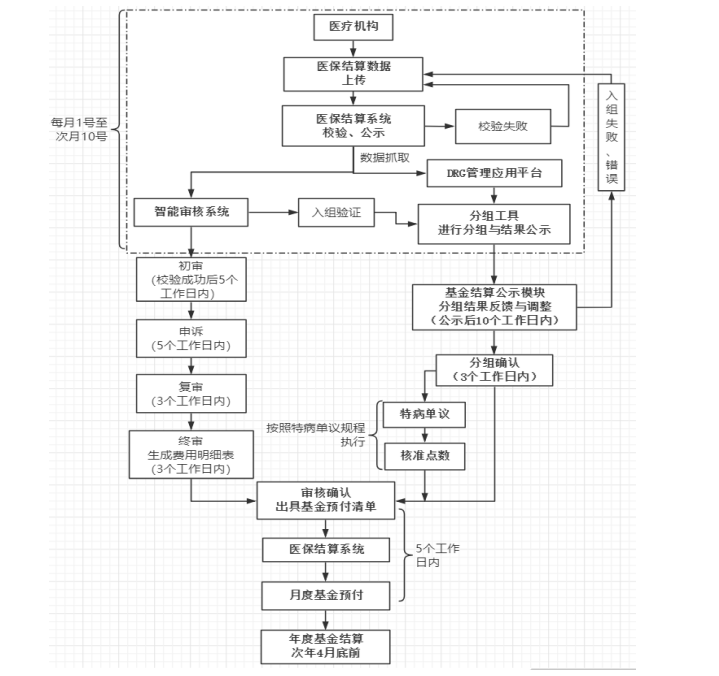
二�����、具體業(yè)務(wù)流程
(一)試點醫(yī)療機構(gòu)前臺結(jié)算流程���。我市基本醫(yī)療保險參保人員在試點醫(yī)療機構(gòu)出院時��,相關(guān)費用按現(xiàn)行醫(yī)保政策進行報銷����,在試點醫(yī)療機構(gòu)結(jié)算窗口支付應(yīng)由個人承擔(dān)部分的費用�;基本醫(yī)療保險基金支付部分的費用,由試點醫(yī)療機構(gòu)將參保人員普通住院費用通過醫(yī)保結(jié)算系統(tǒng)向?qū)俚蒯t(yī)保經(jīng)辦機構(gòu)(其中市屬試點醫(yī)療機構(gòu)由市級醫(yī)保經(jīng)辦機構(gòu)負責(zé))發(fā)起結(jié)算��,經(jīng)審核確認后定期按DRG結(jié)合點數(shù)法付費方式與試點醫(yī)療機構(gòu)進行結(jié)算����。
(二)醫(yī)保結(jié)算數(shù)據(jù)上傳流程。次月10日前���,試點醫(yī)療機構(gòu)需按《廣安市醫(yī)療保障基金結(jié)算清單》要求規(guī)范上傳醫(yī)保結(jié)算數(shù)據(jù)至醫(yī)保結(jié)算系統(tǒng)���,對當(dāng)月普通住院費用向?qū)俚蒯t(yī)保經(jīng)辦機構(gòu)發(fā)起結(jié)算申請。如因特殊原因?qū)е沦M用結(jié)算數(shù)據(jù)有誤�,試點醫(yī)療機構(gòu)可在次月10日24時前撤銷有關(guān)醫(yī)保結(jié)算數(shù)據(jù),截止時間后�,試點醫(yī)療機構(gòu)不得再撤銷上傳的結(jié)算數(shù)據(jù)。醫(yī)保結(jié)算系統(tǒng)于次月11日將上一月醫(yī)保結(jié)算數(shù)據(jù)固化����。
(三)數(shù)據(jù)校驗流程���。DRG綜合管理應(yīng)用平臺每日按相關(guān)規(guī)范要求對試點醫(yī)療機構(gòu)上傳的醫(yī)保結(jié)算數(shù)據(jù)合規(guī)性、完整性進行校驗�����,并及時反饋至試點醫(yī)療機構(gòu)�,試點醫(yī)療機構(gòu)須在次月10日24時前,完成上一月不合規(guī)數(shù)據(jù)的補充上傳工作��。截止時間后���,系統(tǒng)將不再接收試點醫(yī)療機構(gòu)上傳的相關(guān)數(shù)據(jù)。
(四)醫(yī)保結(jié)算數(shù)據(jù)審核流程
1.初審流程
(1)智能審核系統(tǒng)次月從醫(yī)保結(jié)算系統(tǒng)中提取相關(guān)結(jié)算數(shù)據(jù)進行分析�����、審核����,對違規(guī)數(shù)據(jù)信息進行標(biāo)注,并推送至初審用戶���。
(2)各級醫(yī)保經(jīng)辦機構(gòu)初審工作人員應(yīng)自數(shù)據(jù)推送之日起的5個工作日內(nèi)對相關(guān)違規(guī)數(shù)據(jù)信息進行核實�,根據(jù)核實結(jié)果按相關(guān)規(guī)定開展違規(guī)扣款,同時按一定比例�,開展人工抽審工作,抽審應(yīng)兼顧不同費用種類�、不同科室、不同診斷的病例�。
(3)各級醫(yī)保經(jīng)辦機構(gòu)初審工作人員完成初審工作后,將初審結(jié)果推送至各試點醫(yī)療機構(gòu)�。未初審的視為同意審核結(jié)果,智能審核系統(tǒng)將數(shù)據(jù)推送至試點醫(yī)療機構(gòu)��,進行后續(xù)業(yè)務(wù)操作�����。
2.申訴流程���。試點醫(yī)療機構(gòu)需在收到初審結(jié)果后5個工作日內(nèi)根據(jù)初審結(jié)果進行申訴�。截止時間后�����,未申訴的試點醫(yī)療機構(gòu)視為默認同意審核結(jié)果,智能審核系統(tǒng)將據(jù)此進行后續(xù)業(yè)務(wù)操作����。
3.復(fù)審流程。各級醫(yī)保經(jīng)辦機構(gòu)復(fù)審工作人員根據(jù)試點醫(yī)療機構(gòu)申訴情況進行復(fù)審�,對病情復(fù)雜、情況特殊的病例�����,復(fù)審工作人員可前往試點醫(yī)療機構(gòu)調(diào)取住院病案現(xiàn)場審核����,或通知試點醫(yī)療機構(gòu)相關(guān)工作人員攜帶住院病案送達各級醫(yī)保經(jīng)辦機構(gòu)進行復(fù)審。復(fù)審工作人員經(jīng)復(fù)審認定合規(guī)的費用�,取消審核扣款,認定違規(guī)的費用��,實行直接扣款���,完成審核工作;對復(fù)審有異議的病例�����,各級醫(yī)保經(jīng)辦機構(gòu)和試點醫(yī)療機構(gòu)雙方人員本著“實事求是”“合理施治”的原則,討論確定具體事項是否違規(guī)�����,特殊情況可提請第三方評審確認�,各級醫(yī)保經(jīng)辦機構(gòu)復(fù)審工作人員原則上應(yīng)在3個工作日內(nèi)完成復(fù)審工作,得出審核結(jié)果��,雙方無異議后��,將其推送到終審界面�。
4.終審流程。各級醫(yī)保經(jīng)辦機構(gòu)終審工作人員原則上應(yīng)在3個工作日內(nèi)根據(jù)審核情況進行終審�,對問題數(shù)據(jù)直接進行扣款與還款,完成終審后生成費用明細表���。截止時間后�,智能審核系統(tǒng)將自動完成全市DRG付費試點醫(yī)療機構(gòu)的終審�����,并將終審結(jié)果推送至DRG綜合管理應(yīng)用平臺�。
(五)病案數(shù)據(jù)分組流程
1.初次分組流程。DRG綜合管理應(yīng)用平臺從醫(yī)保結(jié)算系統(tǒng)中提取相關(guān)病例數(shù)據(jù)進行分組�����,形成分組結(jié)果,并在DRG分組模塊中進行初次分組結(jié)果公示�����,并將分組結(jié)果推送至基金結(jié)算公示模塊�。
2.分組反饋流程。試點醫(yī)療機構(gòu)需在5個工作日內(nèi)在DRG分組模塊中對病案分組結(jié)果進行查看并反饋�。截止時間后,視為試點醫(yī)療機構(gòu)默認分組結(jié)果�����,基金結(jié)算公示模塊將據(jù)此進行后續(xù)業(yè)務(wù)操作�����。
3.分組調(diào)整流程��。市級醫(yī)保經(jīng)辦機構(gòu)需在5個工作日內(nèi)�����,組織專家或相關(guān)人員對試點醫(yī)療機構(gòu)的反饋意見及智能審核系統(tǒng)驗證結(jié)果進行評審復(fù)核���,并將復(fù)核結(jié)果反饋至試點醫(yī)療機構(gòu)�,雙方無異議����,根據(jù)復(fù)核結(jié)果予以調(diào)整。
4.分組確認流程�����。市級醫(yī)保經(jīng)辦機構(gòu)需在3個工作日內(nèi)����,對調(diào)整的分組結(jié)果進行最終確認,并在基金結(jié)算公示系統(tǒng)中向試點醫(yī)療機構(gòu)公布����。截止時間后,基金結(jié)算公示模塊自動將最終分組結(jié)果推送至DRG基金結(jié)算模塊�。
5.特病單議流程。分組確認后�����,試點醫(yī)療機構(gòu)需在10個工作日內(nèi)對符合特病單議的病例申請?zhí)夭巫h���。市級醫(yī)保經(jīng)辦機構(gòu)按照特病單議相關(guān)規(guī)程適時組織專家開展特病單議評審���,經(jīng)論證評審后對確需核準(zhǔn)追加的點數(shù)�����,向試點醫(yī)療機構(gòu)公示后予以追加�����,截止時間后��,試點醫(yī)療機構(gòu)未申請?zhí)夭巫h的���,視為試點醫(yī)療機構(gòu)放棄特病單議,市級醫(yī)保經(jīng)辦機構(gòu)不再受理特病單議申請��。
(六)醫(yī)?�;饟芨读鞒?
1.月度基金預(yù)付流程����。月度分組和審核結(jié)束后,DRG基金結(jié)算模塊根據(jù)月度分組結(jié)果��、審核扣款、日常監(jiān)管等情況生成月度預(yù)付基金數(shù)據(jù)臺賬�����;各級醫(yī)保經(jīng)辦機構(gòu)根據(jù)月度預(yù)付基金數(shù)據(jù)臺賬出具屬地試點醫(yī)療機構(gòu)月度醫(yī)?����;痤A(yù)撥清單���,按照相關(guān)規(guī)程進行審簽確認后,并推送至醫(yī)保結(jié)算系統(tǒng)��,各醫(yī)保經(jīng)辦機構(gòu)經(jīng)辦人員應(yīng)在5個工作日內(nèi)完成基金撥付工作�。
2.年度基金清算流程
(1)根據(jù)全年基金總控額度、月度基金預(yù)付���、特病單議�、年度考核�����、超總控等情況����,市級醫(yī)保經(jīng)辦機構(gòu)于次年4月底前制定年終基金清算方案��,并報市醫(yī)保行政部門審定后執(zhí)行��。
(2)清算方案經(jīng)審定后��,市級醫(yī)保經(jīng)辦機構(gòu)將相關(guān)參數(shù)錄入DRG綜合管理應(yīng)用平臺��,由系統(tǒng)生成年度清算基金撥付金額數(shù)據(jù)臺帳���,經(jīng)審核確認后,推送至醫(yī)保結(jié)算系統(tǒng)�。各醫(yī)保經(jīng)辦機構(gòu)在5個工作日內(nèi)向?qū)俚卦圏c醫(yī)療機構(gòu)完成年度基金清算撥付工作。
三����、業(yè)務(wù)流程圖示
廣安市基本醫(yī)療保險按DRG結(jié)合點數(shù)法付費業(yè)務(wù)經(jīng)辦流程圖示:
?
四、其他事宜
本經(jīng)辦規(guī)程自2022年10月1日起施行��,有效期2年����。
廣安市基本醫(yī)療保險病組點數(shù)法付費
特病單議規(guī)程
一、特病單議范圍
我市試點醫(yī)療機構(gòu)按疾病診斷相關(guān)分組(DRGs)結(jié)合點數(shù)法(以下簡稱“病組點數(shù)法”)付費中,出現(xiàn)高倍率病例或無法分入已有DRG病例時����,可申請?zhí)厥獠±龁为氃u審(以下簡稱“特病單議”),并根據(jù)評審結(jié)論核準(zhǔn)追加或扣除的點數(shù)���。有下列情形之一的�����,可進行特病單議:
1.急診入院的危急癥搶救患者;
2.已在醫(yī)保經(jīng)辦機構(gòu)備案的新技術(shù)���、新項目��;
3.住院天數(shù)過長���;
4.住院費用過高;
5.經(jīng)醫(yī)保經(jīng)辦機構(gòu)核準(zhǔn)可申請按項目付費的其他情況��。
二���、單議原則
(一)評審專家應(yīng)當(dāng)嚴(yán)格遵守評審工作紀(jì)律�����,按照科學(xué)�、客觀、公正原則開展評審工作�,確保專家評審意見的公平性和公正性;
(二)評審工作實行回避制度�����,評審專家不參與本院申報的特殊病例的評審工作�;
(三)堅持少數(shù)服從多數(shù)原則,對專家評審意見實行無記名投票表決制����。
三、單議組織
市級醫(yī)保經(jīng)辦機構(gòu)根據(jù)特病單議評審需要�����,按照MDC組成評審專家組�����。評審專家組由三級醫(yī)療機構(gòu)專家不少于3人���、二級醫(yī)療機構(gòu)專家不少于2人�����、項目公司專家或醫(yī)保審核人員不少于2人組成�����。特病單議評審會原則上半年組織一次�����,也可根據(jù)評審工作需要臨時確定���。
四、單議程序
(一)單議申請
1.試點醫(yī)療機構(gòu)需在當(dāng)月分組最終確認后10個工作日內(nèi)對于高倍率病例以及未入組病例通過DRG結(jié)算系統(tǒng)向各級醫(yī)保經(jīng)辦機構(gòu)申請?zhí)夭巫h�,截止時間后,試點醫(yī)療機構(gòu)未申請?zhí)夭巫h的�����,視為醫(yī)療機構(gòu)自動放棄特病單議�����,各級醫(yī)保經(jīng)辦機構(gòu)不再受理特病單議申請。
2.市級醫(yī)保經(jīng)辦機構(gòu)匯總試點醫(yī)療機構(gòu)申請的特病單議病例和結(jié)算等相關(guān)數(shù)據(jù)信息��,委托病組點數(shù)法付費項目公司進行分類分析�����,并形成分析報告送市級醫(yī)保經(jīng)辦機構(gòu)�。
3.市級醫(yī)保經(jīng)辦機構(gòu)根據(jù)病組點數(shù)法付費項目公司提供的分析報告,對確定為診療合理��、ICD編碼信息正確的病例不再提交專家評審�;對擬定為診療不合理或ICD編碼信息存在問題的病例以及情況復(fù)雜待討論的病例,告知醫(yī)療機構(gòu)是否需要特病單議專家評審�����,需評審的應(yīng)在5個工作日內(nèi)填寫特病單議專家評審申請表�����,并報市級醫(yī)保經(jīng)辦機構(gòu)��。
4.原則上醫(yī)療機構(gòu)申請?zhí)夭巫h的病例量應(yīng)當(dāng)控制在同期按DRG預(yù)結(jié)算的出院人次數(shù)的5%以內(nèi)�,超過的部分市級醫(yī)保經(jīng)辦機構(gòu)不受理。
(二)專家評審
1.市級醫(yī)保經(jīng)辦機構(gòu)負責(zé)特病單議評審會的組織工作����,具體評審工作由抽取的專家組承擔(dān)����。
2.召開評審會前����,由市級醫(yī)保經(jīng)辦機構(gòu)組織評審專家組成員學(xué)習(xí)有關(guān)規(guī)定,通報本次特病單議病例申請��、復(fù)核等情況���。
3.評審專家應(yīng)在對試點醫(yī)療機構(gòu)申報的特病單議病例全面審閱的基礎(chǔ)上�����,進行充分討論和評議,并采取無記名投票方式確定評議結(jié)論����。評審組堅持少數(shù)服從多數(shù)原則,同意票達二分之一(含二分之一)以上的���,其評議結(jié)論作為追加或扣減點數(shù)依據(jù)����。
4.評審組匯總評審情況并報市級醫(yī)保經(jīng)辦機構(gòu),市級醫(yī)保經(jīng)辦機構(gòu)對評審后的病例做最終確認��,對ICD編碼信息存在問題的進行分組調(diào)整�,按組撥付;對診療合理的病例予以追加點數(shù)����;對診療不合理的病例予以扣除點數(shù),并按協(xié)議約定扣減違規(guī)費用�����,同時向醫(yī)療機構(gòu)通報公示����,并在次月實行月度預(yù)付結(jié)算。
在年終清算前����,需完成本年度的所有申請?zhí)夭巫h的病例的評審工作,并將核準(zhǔn)后尚未追加或扣減的點數(shù)在年度清算中一并完成撥付工作����。
(三)評審要求
1.建立評審會議記錄制度����。記錄包括開會時間�����、地點����、評審專家人數(shù)、評審特病單議病例數(shù)�����、投票結(jié)果等��。
2.評審專家應(yīng)認真履行職責(zé)��,不得有徇私�����、放寬標(biāo)準(zhǔn)及其他有礙公正評審的行為�。
3.評審組成員及工作人員應(yīng)嚴(yán)格遵守評審紀(jì)律�,不得向外泄露評審組成員個人信息����,不得向外泄露評審情況等�����。對違反評審紀(jì)律的��,按規(guī)定停止其參加評審工作��,取消其評審組成員資格��。
五�、其他
本規(guī)程自2022年10月1日起施行,有效期2年���。